西東京臨床糖尿病研究会 理事長 貴田岡正史氏
今回のスペシャリストは、公立昭和病院内分泌代謝科部長の貴田岡正史氏。糖尿病のリスクマネジメントについて、氏が理事長を務めるNPO法人西東京臨床糖尿病研究会の活動、入院・外来患者のヒヤリ・ハット事例、患者の継続指導の困難さという点から話を聞いた。(取材日;平成17年7月28日)

【1】 NPO法人 西東京臨床糖尿病研究会
医療機関同士の顔が見える関係
「西東京臨床糖尿病研究会」(http://www.nishitokyo-dm.net/index.html)は、1986(昭和61)年に、東京都下の三多摩地区で糖尿病の専門医と実地医家の勉強会として始められました。活動の目的は、糖尿病地域医療連携システムを構築することです。そこで、地域ごとに、専門医療機関が中心になって、非専門実地医家を対象に、日常診療における糖尿病の取り扱いの研究会などを定期的に開催してきました。紹介・逆紹介のそれぞれの側にとって、お互いに顔の見える関係を作るためです。その結果、糖尿病専門外来の枠数と患者数、糖尿病教育スタッフの人数のいずれもが増加しました。各医療機関で、糖尿病教室や教育入院の実績も上がり、糖尿病患者会活動の活性化なども行われるようになりました。活動の広がりにともに、社会的責任を伴う事業が定着してきました。そこで継続性と公平性を担保するため、2002(平成14)年にはNPO法人化されています。
西東京糖尿病療養指導士認定事業
日本糖尿病療養指導士認定機構による日本糖尿病療養指導士の受験資格は、一定の条件を満たした医療施設において、過去10年以内に2年以上継続して、通算1,000時間以上療養指導業務に従事していること等となっています。しかし、そのように限られた条件では、第一線の実地医家のもとで活躍するコメディカルや調剤薬局勤務の薬剤師など、実際に臨床の現場で必要とされる人材をカバーできません。そこで、西東京臨床糖尿病研究会では、西東京糖尿病療養指導士制度を作りました。その受験資格は、糖尿病の療養指導に1年以上携わった経験がある方、西東京糖尿病療養指導士養成講座の研修を受けていること、等と受験対象者の範囲を広くしています。平成17年4月現在、578名が認定され、糖尿病療養指導の実地で活躍しています。
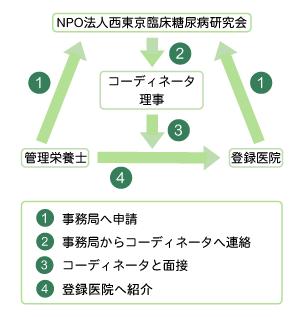
管理栄養士紹介事業
当研究会会員で登録された管理栄養士(平成16年4月現在32名)を、当研究会会員である医院へ紹介し、院内での栄養指導や情報交流を行っています(下図参照)。
また、管理栄養士による栄養相談を、電話(毎月第一木曜日)、FAX(毎月15日~月末)、メール(随時)で受け付けています。その他に、最近では「糖尿病食を作って食べて学ぶ会」として、会員医療機関の患者・家族を対象に、管理栄養士による調理実習が行われています。
かかりつけ医のところ1箇所に通院すればよいので便利だと、患者さんにも好評です。
図 管理栄養士紹介システムの流れ
【2】 糖尿病診療のリスクマネジメント
ヒヤリ・ハット事例は、最近でこそだいぶ公表されるようになりましたが、数年前はまだそのような風潮がありませんでした。しかし、西東京臨床糖尿病研究会では、事例をデータベース化することが大事だと考え、当時から事例を収集し、分析を加え、2004年に「ヒヤリ・ハット事例に学ぶ糖尿病看護のリスクマネジメント」を発行しました。書籍中では匿名性を担保し、要因はわかりやすいものを例示するようにしています。この内容は、糖尿病治療にかかわるすべての人に役立つ内容と考えております。
実際に、糖尿病診療におけるヒヤリ・ハット事例の中で、一番多いのはインスリンを含む薬物療法に関することです。そこでこの分野から、入院と外来の事例について問題点をP-mSHELLモデルに従い分析したものを紹介します。
入院患者の事例;混注するインスリン単位を誤り、低血糖に
69歳の男性。ヘルペス脳炎(神経内科、意識障害あり)にて入院。高カロリー輸液内にインスリンを混注して投与していた。
0時(準夜勤と深夜勤の切替で人が少ない時間帯)に高カロリー輸液を交換した後、患者が低血糖を何回も引き起こしたため原因を探ったところ、0時に交換した新人看護師Aがインスリンを30単位(30U)混注の指示を300単位と間違って実施したことが判明。点滴の準備も1人で行ったという。近くには5年目の看護師Bがいたが、Aの仕事にはまったく注意を払っていなかった。すぐにインスリンが入っていない点滴に切り替え、患者の血糖値は落ちついた。
問題点の分析と対策
| 問題点は? | なぜ? | どうすれば防げる? | ||
|---|---|---|---|---|
| S | 点滴指示箋の書式 | 点滴指示箋の書式で、インスリンの記述がほかの薬剤の記載と一緒に書かれていた。 | インスリンの記載が薬剤の中で中段に書いてあったため、単位数が見づらかった。 |
|
| H | 点滴 | インスリンの用量を誤った。 | インスリンはバイアルから必要量をシリンジに吸引して高カロリー輸液に注入する。この時に単位の確認をするが、この時点での指示簿との照合がなかった。 | インスリンの注入を始める前に、点滴指示書で種類・単位を確認する。 |
| H | 点滴指示箋 | 点滴指示箋が見づらかった。 | 点滴指示箋の内容を書くスペースが狭く、書いてある字が小さかった。 | 点滴指示箋の内容を書くスペースを広げる。 |
| H | 点滴準備台 | 点滴指示箋が見づらかった。 | 点滴準備台周辺が暗い。 | 作業をする場所は明るくする。 |
| L | 看護師A | インスリンの単位数を間違えた。 | 輸液の準備を自分1人で行い、その後他人を含め一度も確認しなかった。 | インスリンの単位数の指示簿と照合を必ず実施する。 |
| L | 看護師A | インスリンの単位数の誤りに気づかなかった。 |
|
|
| L | 看護師B | 点滴準備の際、看護師Aに声をかけなかった。 | 別の仕事中で看護師Aを手伝うことができなかった。 | 点滴準備をいつ始める予定かを看護師Aに確認しておく。 |
外来患者の事例;生活が不規則で、α-グルコシダーゼ阻害薬(α-GI)(注1) を食間にも内服
58歳の軽症糖尿病患者、網膜症・腎症・神経障害すべてなし。ガードマンをしており、生活時間が不規則。α-GIの内服療法を開始、医師は食前の内服を説明した。
看護師は外来で採血する際の会話から、患者の生活が不規則なことは認識していたが、食事回数、内服している薬品名、内服情報を確認していなかった。
栄養士も不規則な食事を指摘し、食事を1日3回にするように指導、栄養指導票にも記載したが、薬物との関係については記載していなかった。
院外処方箋を出しているクリニックと調剤薬局との薬診連携会で、患者が食事を2回しかとっていないのにもかかわらず、α-GIを3回、しかも2回の食後と食間に内服していることが判明した。その後、医師が患者に内服について指導し、患者は指示通りの内服ができるようになった。
- (注1)
- αGIとは、糖質をブドウ糖に分解する酵素(αグルコシダーゼ)の働きを阻害して、ブドウ糖の吸収を遅らせるもので、食前に服用すると、食後の血糖値をなだらかに推移させる効果がある薬。ただし、食前に飲まなければ効果がなく、場合によっては血糖コントロールの極端な悪化をきたす可能性がある。
問題点の分析と対策
| 問題点は? | なぜ? | どうすれば防げる? | ||
|---|---|---|---|---|
| P | 患者 | 内服の回数、食前服薬の指示を守っていなかった。 | 薬剤特性を正しく理解していなかった。 | 医師による指導に加え、看護師の確認、調剤薬局の服薬指導を的確に施行する。 |
| M | 医師と薬剤師の連携システム | 薬剤師の情報が医師に伝わらなかった。 | 連携システムがなかった。 | 病院・医院と院外薬局との間で問題が生じたら、すぐ連絡できるしくみを作る。 |
| L | 看護師 | 服薬について指導しなかった。 | 服薬についての知識がとぼしかった。 | 薬診連携会に参加する。 |
| L | 栄養士 | 食事を1日2回しかとらないことをほかの医療スタッフに連絡しなかった。 | α-GIと食事摂取の関連を知らなかった。 | 栄養指導票に食事回数の項を作り、明記する。 |
| L | 薬剤師 | 薬診連携会まで内服の問題点を連絡しなかった。 | 栄養指導票を見ておらず、食事回数の把握をしていなかった。 | 問題点の発見時すぐに連絡するよう、連携シートを作る。 |
| L | 医師 | 服薬状況、食事回数について患者に確認しなかった。 | 多忙なため、検査成績のみを中心に患者教育をしていた。 | ほかの医療スタッフと一緒に薬診連携会に参加する。 |
【3】 患者の継続指導の困難さ
2002年、デンマークのコペンハーゲン郊外にあるステノ糖尿病センター(Steno Diabetes Center) (注2)で研修を受ける機会がありました。世界有数と言われているその施設で、初期教育を終了した糖尿病患者の約2割が、1年後に診療を中断(drop out)している事実が存在しました。これは初期教育終了後、地域のgeneral practitionerに通院することになるのですが、その部分の糖尿病診療の質に問題があると思われます。
- (注2)
- ステノ糖尿病センターでは、治療の重要な点は、糖尿病患者に対する継続した教育と捉え、2~5日間の集中した管理プランによる入院治療、また通院患者や在宅患者にも必要な教育が与えられるようになっている。糖尿病治療の80%以上を外来治療として、患者の自己管理の増進を図っている。
外来の診療では、指示や指導に基づいた患者さんの自己管理、能力啓発がポイントになります。入院の診療でも、退院後に教育したことが守れるような指導をしておかなければなりません。 リスクヘッジを患者さんの療養指導という側面から見ると、医師だけでなく、看護師、薬剤師、管理栄養士等も指導を行う「チーム医療」が大切だと思います。そして、教える側のチェックシステム、例えばチェックシートなどで、正しい手順を踏んで指導が行えたか、患者の理解がうまく得られたかどうか、教えた側を評価していくことが必要でしょう。
増加する一方の糖尿病患者と、限られた専門医あるいは専門診療施設というリソース不足の現状を考えると、すべての糖尿病患者を効率的に教育・治療することは困難です。ここに糖尿病診療の問題点があると思います。
日本の総人口の1割以上とも言われる多くの糖尿病患者を、専門医療施設のみでマネジメントするのは不可能です。糖尿病患者の療養指導は、地域単位の顔が見える規模の医療連携を軸に、また各職種が横断的に協力しながら、お互いがチェックしあうチーム医療で取り組んでいくと良いと思います。
 |
ヒヤリ・ハット事例に学ぶ 糖尿病看護のリスクマネジメント
目次
|
(取材を終えて)
糖尿病患者にとって指導されたことを継続することが困難なように、医療従事者にとっても業務の改善策を徹底して継続することは難しいことである。例えばマニュアルを作ったら、それがきちんと機能しているか、常に検証していかなければならない。しかしそのように常時検証行為が機能するための部署を持った組織はまだ少ないのが現状だ。
医療の質を担保するシステムを継続して機能させるために必要な検証部門、これは糖尿病患者だけではなく、日本の医療システム全体に求められているものであろう。(医療安全推進者ネットワーク事務局)