東京大学教授 大学院薬学系研究科 澤田康文氏
今回のスペシャリストは、以前、「ほっと情報・ほっと商品コーナー」で紹介した書籍「処方せんチェック・ヒヤリハット事例解析」の監修者である澤田康文氏。現在、東京大学大学院薬学系研究科教授であり、「インターネットに基づく薬剤師間情報交換・研修システム」、薬剤師研修システムとしての「医薬品適正使用・育薬セミナー」なども主催している。そこで、薬剤師の視点で捉えた、ヒヤリハット事例、分析手法などについて話を聞いた。(取材日;平成17年10月12日)

【1】 インターネットで情報交換
アイフィス~インターネットに基づく薬剤師間情報交換・研修システム~
2000年12月に、インターネットを用いた薬剤師間情報交換・研修システム(アイフィス)を立ち上げました(東京大学大学院 医薬品ライフタイムマネージメントサービス http://iphiss.jp/index.html の中で紹介)。個々の薬剤師は、自分の所属する薬局や病院という限られた環境の中でしか情報を得られません。しかし、情報不足では、ヒヤリハットや事故が起こる可能性があります。そこで、全国から情報を集めて、それをアイフィスの会員の皆様に提供するのが良いのではないかと考えました。たとえば、北海道で起きたヒヤリハット事例を、普通だったら何のコミュニケーションもない沖縄の方が知ることができる、そういうサイトが必要ではないかと思ったのです。それも一般論ではなく、現場で起こった事例を、貴重なエビデンスとして共有しようというものです。
以前、薬剤師に「どのくらいの頻度で事例が送られてくるのが良いか」とアンケートを行ったところ、最も多かったのは「週1回」という回答でした。そこで週1回ひとつの事例を徹底的に勉強できるコンテンツを作りました。会員から送られてくるものには、事故になった事例はほとんどありませんが、ヒヤリとした、ハッとした、実際に間違いがあったが事前に回避できたものなどがあり、そこから学ぶことがたくさんあります。この5年間に寄せられた事例総数は、500以上になりました。
例えば、臨床では、決められた方法でない使い方(適用外使用)をされている薬が結構あります。適用外といっても医学の進歩のためには必要なことですから、それ自体は悪いことではありません。しかし、その時にそれが本当に適用外使用なのかということは、薬剤師に、薬学的な知識がないとチェックできません。もしかしたら処方ミスではないかと思ったりします。そういう現場から出てきた経験に、私たちが薬学的な知識を付加して、会員に毎週1回メール配信しています。
現在、会員は約6千名。会費は無料です。積極的に広告を出してはいませんが、私がいろいろな講演会で「興味がある方は入ってください」と話したり、薬剤師専門の雑誌に載せたりといった地道な方法で広めています。基本的には薬剤師が情報交換し、知識と技能を高めることを目的とするサイトです。薬学の専門知識のない一般の方が入ってくると、コミュニケーションがきちんと取れなくなる恐れがあるので、入会資格は医療に従事する薬剤師に限定しています。
(事務局注)薬剤師以外の方で興味のある方は、書籍をご覧下さい。末尾(参考資料)で紹介しています。
アイメディス~医師のための薬の時間~
医師の書く処方せんは患者の基本情報も含む薬の発生源です。そして患者に薬を出す薬剤師は、投薬ミスを防ぐ上での最後の砦です。したがって、まず、医師が処方を書く際に注意して発生源のミスを回避し、最後の砦の薬剤師でダブルチェックするというのが良いと思います。
処方の発生源のいろいろな問題点に関して、医師の方々に知っていただこうということで今年(2005年)の9月に医師限定のサイト「医師のための薬の時間(アイメディス)」http://iphiss.jp/dr/index.html を立ち上げました。(登録はhttp://iphiss.jp/i-phiss/drs.htmlより可能ですが、医師限定になっておりますのでご理解頂きたいと思います。)。前出アイフィスの医師版で、医師のために薬の情報を提供したいと考えています。やはり、一般の方が入ってくると混乱しますので、医師・歯科医師限定としています。既に文京区医師会と福岡市医師会ではご紹介しています。
このサイトでは、薬の飲み合わせの知識を研鑽して、処方のチェックなどに役立てていただきたいと思っています。たとえば、目の前の患者さんに出そうとした薬が、他の医療機関から出された薬と飲み合わせが悪いということがあります。自分の使ったことのない薬だとわからないこともあります。そういうときにこの中のコーナーで学んだり、質問したりできます。
薬剤師は医師に対して、「処方せんはこういう書き方をしてほしい」「このままではミスだらけになる」「患者がこんな使い方をしています」など直接言いたくても言えないことがあるようです。疑義照会しようかどうしようか迷いに迷った挙句、思い切って話したら、やはり医師の方が間違っていて、医師から喜ばれたという話もあります。言わなければミスしたまま患者さんのところにいってしまったのです。やはり医師と薬剤師がコミュニケーションをとらなければなりません。
このサイトはそんな薬剤師の思いを医師に伝える場、医師と薬剤師の中継点、コミュニケーションの架け橋としても役立てていただければと思っています。
【2】 事例紹介
製剤変更に関する事例
薬は製剤変更といって、大きさ、形状、色、刻印などが変わることがあります。これはメーカーの都合や患者のニーズによるものです。カプセルが大きくて飲みにくいという患者からのクレームがあれば小さいカプセルに変更する、などといった具合です。
製剤変更に気をつけるのは薬剤師の重要な仕事です。実はこの形状や包装の変更は頻繁にあり、「変わりました」と書かれたチラシが配られるのは日常的なことです。調剤する薬剤師も困りますが、患者も困ります。というと、メーカーだけが悪者にされそうですが、メーカー側にもやむを得ない事情があります。全く違うメーカーのものなのに形が酷似していたり、患者にとって意外と飲みにくいことが発売後にわかったりした場合、これは変更する方が正しいのですから。市販後でなければ予測できないことも結構あるのです。
その製剤変更に伴うヒヤリハット事例を2つ紹介します。
1)ノンコンプライアンス
薬剤師が、ある患者(妻)の代理で薬を取りに来た夫に、「この薬は小さくなって飲みやすくなりました」と説明して薬を渡しました。薬剤師は、当然夫が妻に説明をしてくれるものと思っています。しかし、患者である妻は、薬を飲みませんでした。今までと形の違う薬を見て、薬剤師がミスをしたのではないか、医師が処方ミスをしたのではないか、と不安に思ったからです。よく調べてみると、この夫婦は普段からコミュニケーションがなく、今回の薬剤師の説明も夫が妻に伝えていなかったことがわかりました。このことから、代理人が薬を受け取りに来る場合は十分注意が必要なことがわかります。本当に小さな話のようですが、薬は飲まないと大変なことになる可能性があります。治療に失敗したり、最悪の場合、死に至ることもあります。
2)過量服用
ある薬が、カプセルから錠剤へ製剤変更され、メーカーが患者用に「より飲みやすくなりました」というイラスト入りの説明書を配りました。するとこれを見た患者は、小さくなった新しい錠剤を2錠飲んでしまいました。しかし、イラストの新しい錠剤2つの意味は表と裏を示したものだったのです(下図参照)。つまり患者は1錠飲めばよいところを2錠(倍量)飲んでしまったのです。
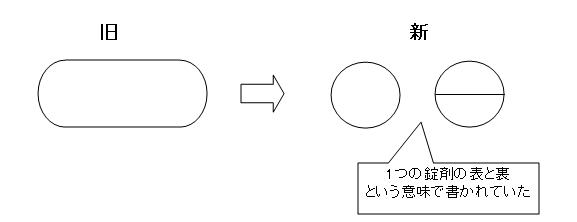
メーカーが混乱するような説明書を作ってしまったことに、薬剤師は気が付かなかったのです。薬剤師はこういう可能性も予測して、患者に「2つ書いてありますが1錠ですよ」と的確に情報提供しなければならなかったのです。
PHARM-2E分析法
薬に関するヒヤリハット事例の要因として多いのは、処方せんミス、調剤ミス、患者の服薬時のミス、の3つです。
この中の調剤ミスは薬剤師のみの話です。名前が似ていたり思い込みが原因で別物を調剤してしまうことがあります。投与数の間違えや含量・規格ミスも結構あり、薬剤師にとっては恥ずかしいことです。
調剤ミスを防止するためには、事例を分析して要因を明らかにし、対策を検討、実施していくことが重要です。そこで、要因分析の手法を、次の事例で紹介します。
事例
- 「アモリン6錠/2×朝夕(1回3錠)」の処方せんに対して、アモバン (睡眠導入剤) を誤調剤。
- 患者は服用5日目に車を運転し事故。患者は体の不調を訴え、服用を中止し、医療機関を受診。
- その後、服用薬を持参し誤調剤が判明する。その間、2度の失禁あり。
調剤業務の中で何が起こったか(P)
まず、要因がどの部分で起こったか、調剤(PRACTICE)業務の流れに沿ってチェックしていきます(図1)。
なぜ起こったか(HARM)
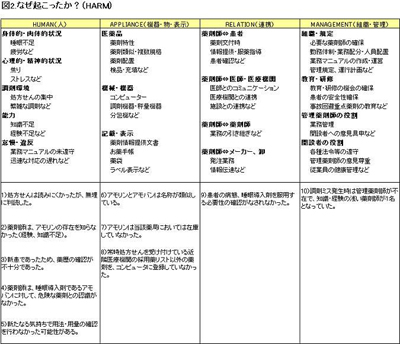
次に、なぜ起こったか、事故要因をHUMAN(人)、APPLIANCE(機器・物・表示)、RELATION(連携)、MANAGEMENT(組織・管理)、に分けて解析していきます(図2)。
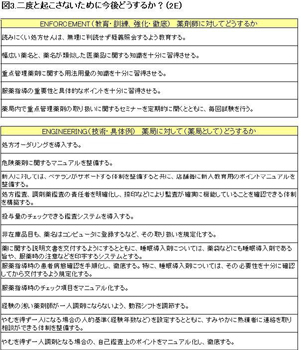
二度と起こさないために今後どう対応するか(2E)
そして、ENFORCEMENT(教育・訓練、強化・徹底)、ENGINEERING(技術・具体例)、すなわち薬剤師個人の問題と薬局のシステムという2つの面から、それぞれの要因に対して対応策「二度と起こさないために今後どう対応するか」をまとめていきます(図3)。
これらの頭文字をとってPHRAM-2E分析法と名づけました。
たった1つの事例分析にこれだけ書かなければならないとなると、とても一人では無理です。皆で話し合いながら1つひとつ探っていかないと、この表は埋まりません。理想的には、薬局の管理者や薬剤師会から派遣された人が、当事者にインタビューをしながら書き込んでいければ良いと思います。現在は、重篤な事故に関しては警察まで入りますが、ヒヤリハット事例については現場を見るところまでは行われていないと思います。ヒヤリハットは多すぎるので、刑事事件となりそうな事故だけ解析するような傾向があります。しかし、私たちはそのヒヤリハットの追究をしたいのです。ヒヤリハットの中から重要と思われるものをピックアップして、PHARM-2E分析法で解析して、発表し、皆で議論する、そういう研究会を立ち上げたいと思っています。
【3】 ヒヤリハットで学んだことから予測する
安全のためとはいえ、小さな薬局ではあまりコストをかけることができません。しかしヒヤリハットはどこでも起きます。それをきちんと解析できる能力があれば、そこから、人はどうしたらいいのか、システムはどうしたらいいのか、それぞれの施設で考えることができます。お金もないのにすごいシステムは導入できません。あまりお金をかけずにできるのは頭を使うこと、アンテナをたくさん張っておいて、いろいろな情報を収集することです。自分の経験していないことも、明日は身近に起こるかもしれません。一人で得られる情報には限りがありますが、情報交換していればそれを回避できます。
今、私が薬剤師に強調して言っているのは、既に起こったヒヤリハットから学び、自分なりに頭を働かせて予測できる能力を身につけるということです。予測して、それが起こらないようにすることが大事です。
例えば、新薬は市販後の安全性等に関する情報が十分でないので、何が起こるかわかりません。しかし、学んだことから予測する能力を研鑽していれば、新薬について何が起こるか、事前に注意すべきことをリストアップでき、リスクを回避できます。予測は新薬に活かせます。
医療の現場にいる方には、埋もれているヒヤリハットを取り出すように動いていただきたいと思います。まあいいや、今後は注意しよう、ということではなく、貴重な財産として全部取り上げていただきたい。それぞれの職場で起こったことを取り上げ、データベースにする。その要因を分析して付加価値をつけた情報として職場にフィードバックする。そういうことの積み重ねが大切だと思います。
(参考資料)
「ヒヤリハット事例に学ぶ服薬指導のリスクマネジメント」 日経BP社 2005年8月 発行
本体3,429円(税別) ISBN 4-8222-1235-1
「処方せんチェック・ヒヤリハット事例解析 第1集」 じほう 2004年7月 発行
本体2,800円(税別) ISBN4-8407-3337-6
「Farma Chugai 2004 SUMMER Vol.1 No.2」 企画・発行 中外製薬株式会社
(取材を終えて)
今回ご紹介したのは、薬剤師や医師限定のサイトであったが、氏の強調されていた、ヒヤリハットから学び、予測できる能力を身につけること、これはどの職種にも共通して必要なことだろう。これは、コストをかけず、どの職場でも今すぐ取り組めることだ。
しかし氏は「予測して起こらなかったら成果は見えません。予測というのは成果のない、評価もあまりされないものなのです」ともおっしゃっていた。裏を返せば、予測して回避できたことがきちんと評価されるようになること、これが今後の課題になるのではないだろうか。