部位別がんの死亡数で男性では1位、女性では3位の肺がん。全体の5年生存率は25~30%と不良であるが、その大きな理由として腫瘍が比較的小さい段階から血管やリンパ管に浸潤し、その流れに乗って転移を起こしやすいことが挙げられている。がんの治療方針を決めるときは、その広がり具合を見定めることが必須であるが、肺がんにおいては特に気管周辺の肺門部、縦隔リンパ節への転移は重要な指標で、治癒を狙う手術や放射線療法ができるかどうかの分かれ目となる。
その診断は主にCTやPETで画像的に行われているが、正診率は満足のいくものではない。確実な診断法として針生検や開胸生検があるが、侵襲(身体負担)が大きく割愛されることが多かった。そのため結果的に不適切な初回治療が行なわれることが少なくなかった。そこで侵襲の少ない肺門部・縦隔リンパ節への転移診断法の開発が待望されていたのだが、2007年に超音波プローブと生検用針を搭載した新型の気管支鏡が登場。内外のがん専門病院で導入する施設が増えている。今後、この診断法は肺がんの治療方針の決定に不可欠となると思われる。開発を主導した千葉大学医学部・前胸部外科教授(現千葉大学名誉教授、財団法人ちば県民保健予防財団)の藤澤武彦氏に話しをうかがった。

藤澤武彦氏
肺がんの診断・治療のフロー
がんが見つかって治療方針を決める際、一般的にはがんが原発巣(局所)にとどまっていれば手術や放射線による局所療法で根治を狙い、局所を超えて他の臓器へ転移していれば、抗がん剤などの全身療法で延命を狙うのが基本である。
「したがって、がんの広がり具合を調べる検査が正確でないと、局所療法と全身療法の選択を誤ってしまうリスクが高くなります。根治を狙う治療のタイミングを逃したり、不必要な治療による副作用を患者さんに与えてしまったりしかねないのです。その意味において肺がんの治療方針を左右する肺門部・縦隔のリンパ節への転移を確かめる診断法で、大きな課題が残っていたのです」
藤澤氏らの千葉大学医学胸部外科チームと内視鏡メーカーが、共同で新しい診断機器の開発に着手したのは2002年である。この装置の意義について述べる前に、肺がんの治療方針決定から治療までの流れを簡単に示しておく。
肺がんの有無を調べる存在診断は、今日はCTで行なうことがほとんどである。この画像上のがんと思しき影が、実際にがんであるかないかの確定診断は、他の領域のがん同様、組織を採取し、細胞を顕微鏡で覗く病理検査にて行う。いわゆる生検だ。肺がんの生検は、多くの場合、経口・経鼻的にファイバーを挿入する気管支鏡で行う。それができない場合は、X線で透視しながら腫瘍と思しき影に直接針を刺して細胞を採取する場合もある。これによって肺がんの診断がついたら、次に治療方針を決めるための質的診断を行なう。
「肺がんの質的診断は、がんの細胞型とがんの広がり具合の確認が重要です。がんの細胞型は悪性度すなわち転移のしやすさを推測する重要な目安となります。広がり具合は局所での浸潤度と他の臓器への転移の有無を調べます」
肺がんの細胞型とは、がんの発生する組織細胞による分類で、小細胞がんと非小細胞がんに二分できる。小細胞がんは日本人の肺がんの15~20%、非小細胞がんは腺がん、扁平上皮がん、大細胞がんなどを含み、全体の80%近くを占める。この判定は、がんの確定診断のときに同時に行う。
がんの広がり具合は、主にCTやPETなどの画像検査で調べる。肺は左右それぞれ胸郭という部屋にぶら下がるようにして存在している。部屋を作っている壁が胸壁、左右の肺を分けている厚い壁を縦隔(じゅうかく)といい、気管、食道、大動脈、心臓、胸腺などの重要な臓器が脂肪組織に埋もれるように納まっている。CTでは局所の浸潤具合や、そこから数珠つなぎに延びているリンパ節、さらに気管周辺の肺門部リンパ節や縦隔リンパ節および他の臓器への転移の有無を、PETは一度の検査で、全身の転移を調べることが可能だ。
「これらの要素によって肺がんの治療方針は決まるのですが、がんが小細胞がんであればその進行度に関わらず抗がん剤療法を選択します。悪性度は高いのですが、抗がん剤が効きやすいという特徴があるのです。一方の、日本人の肺がんの8割近くを占める非小細胞肺がんで根治を狙う手術や放射線治療が可能なのは、がんが肺にとどまっているI~II期のがんです。がんが肺より外にこぼれているIII期のがんのごく一部も入ることがあります。その適応の分かれ目になるのが肺門部や縦隔のリンパ節への転移です。そこまでがんが広がっていれば手術で取りきれないので他の治療法を選択するのですが、術前にそれを見極めるのが容易ではないのです」
EBUS‐TBNA登場の背景
肺門部や縦隔のリンパ節への転移の術前の診断は、PETが登場する以前は主としてCTで行っていた。
「転移があるとリンパ節は腫大するので、一定の大きさになると転移ありと疑うのです。具体的には短径が10ミリ以上であれば転移の可能性が大になります。ただしリンパ節は脂肪などに包まれているので、場所によってはCTに腫大がはっきりと写らないことがあるのです。その後、新陳代謝の旺盛ながん細胞の性質を利用して、ブドウ糖の一種のグルコースまたはアミノ酸の一種のメチオニンの取り込み具合やその部位を色で表現することのできるPETが登場して、リンパ節転移の診断が容易になるかと思われました。しかし、偽陽性が多いことも明らかになりました。」
藤澤氏によると、それぞれのリンパ節転移診断の正診率は、CTは60~70%、PETは70~80%だという。
それを補う確定診断としては、転移の疑いのあるリンパ節の組織を採取して顕微鏡でがん細胞の有無を調べる生検がある。たとえば大型の針を気管支鏡の生検チャンネルを通してリンパ節に向けて穿刺して行う方法があるが、気管周辺の肺門部や縦隔には大きな血管が何本も走っており、盲目的に針を穿刺するため、少ない頻度とはいえ大出血の危険性があり、ほとんど行われなくなった。全身麻酔をかけて胸骨と喉の境目付近を切開し、内視鏡(縦隔鏡)を入れて組織を採取する検査法も開発されたが、侵襲が大きく、わが国ではあまり施行されていない。
「つまり、わが国ではリンパ節転移の確定診断がつけられないまま、治療方針が決定されることが多かったのです。そこで私たちはオリンパス光学工業株式会社(現オリンパス株式会社)と共同で、超音波ガイド下にリンパ節から組織を採取して生検を行うことができる内視鏡の開発を始め、1年半前に診断機器として国の認可を受け、発売にこぎつけたのです」
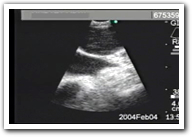
この診断機器は通常の気管支鏡のように経口的に挿入して使用するが、先端には超音波を発射するプローブと生検用の針が搭載されており、超音波で目標のリンパ節を映し、画像を見ながら針を刺す。大血管とリンパ節の鑑別もできるので、大出血の危惧はほとんどなく、より安全に組織を採取することができる。この診断法の名称は「コンベックス走査式超音波気管支鏡ガイド下生検(EBUS-TBNA)」という。
「全身麻酔下による縦隔鏡による生検と違い、簡便な局所麻酔下で患者さんが覚醒したまま行なえるという大きな特徴を持っています。胸や喉を切開する必要もありません。日本では縦隔鏡検査は術前検査として行っている施設は殆どなかったのですが、そのような施設もEBUS-TBNAに注目し、50施設ほどで導入の検討が始まっています」
正診率は98%
肝心のリンパ節転移診断の有効性を示す臨床試験の結果はどうか。
「われわれは肺がん切除例102例を用いて、術前CT、PETおよびEBUS-TBNAを行い、術後、病理組織学的に確認されたリンパ節転移の成績を比較検討しました。その結果、CT、PETおよびEBUS-TBNAの正診率はそれぞれ60%、72%および98%であり、EBUS-TBNAはCT、PETより良好な成績でした。また縦隔鏡とEBUS-TBNAの比較検討ではEBUS-TBNAの方がやや優れた成績でした。統計学的には両者の間に有意の差は認められませんでした」
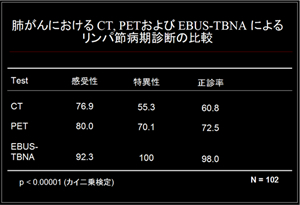
※感受性:本来、陽性となるべきものを正しく陽性と判定する確率。
特異性:本来、陰性となるべきものを正しく陰性と判定する確率。
肺がんにおける CT, PETおよび EBUS-TBNA によるリンパ節病期診断の比較
※クリックで拡大
診断の合併症はどうか。臨床試験を含めて千葉大医学部付属病院では、これまで500件以上の施行例があるが重大な合併症(副作用)は1件も発生していないという。
この診断機器は海外でも注目を集め、見学や研修の申し込みがあとを絶たないそうだ。
「この3年間にアジア、ヨーロッパ、米国等から200名を越す医師や看護師が研修・見学に訪れました。医師の多くは内科医と外科医です。彼らの勉強のポイントはEBUS-TBNAによる22ゲージの太い生検針を超音波ガイド下に安全に穿刺する点です。実際に針の穿刺にややコツがあり、それを中心に教えています」
藤澤氏らはメーカーと共同で、メーカーの施設内にファントム(人体模型)を使ったトレーニングコースも作っている。1日10人が行えるそうだ。なお今後の課題として、診断の侵襲をより少なくするために生検針のゲージをより細くすることだという。
海外からの見学と研修が多い理由を、藤澤氏は次のように推測している。
「欧米では縦隔鏡による術前の診断はよく行われているのですが、それよりずっと侵襲が少なく簡単にがん組織を採取できるEBUS-TBNAに注目したのでしょう。それと研究用の検体採取として応用する目的があるのだと思います。その細胞を調べれば、EGFR遺伝子変異やp53遺伝子変異を術前や治療前に検査するができます。それによりイレッサの適応や、シスプラチンの反応性を予測することも可能となってきています」
EGFR遺伝子変異やp53遺伝子変異を調べる検査とは、手術後にその効果を補うために行う抗がん剤療法 あるいは手術の適応から外れた症例で、どんな抗がん剤を使えばよいか、それを予測する診断で、、現在試験的に行なわれている。その試験的診断の研究を推進するうえで、EBUS-TBNAが大きく貢献するのは間違いないという。
最後に藤澤氏はいう。
「EBUS-TBNAは肺がんの診療を専門に行う施設において、今後は治療方針決定のために不可欠の診断法になると考えられます。またリンパ節転移の有無は、肺がん患者の予後を規定する重要な因子であることから、予後推定の面からも重要で、その意味でも重要な診断法となるはずです」